Комбинированная терапия больных ишемической болезнью сердца и артериальной гипертензией
Продолжение. Начало см.: «Лечащий Врач», № 1, 2007 г.
Ингибиторы ангиотензинпревращающего фермента (АПФ). Ингибиторы АПФ являются эффективными и безопасными средствами. Помимо снижения АД, препараты оказывают благоприятные эффекты, препятствуя появлению и прогрессированию сердечно-сосудистых осложнений, эффективно снижают смертность больных сердечной недостаточностью. Их рекомендуется назначать при левожелудочковой дисфункции, перенесенном инфаркте миокарда, диабетической нефропатии.
В таблице 1 представлены основные ингибиторы АПФ, их средние дозы и кратность приема.
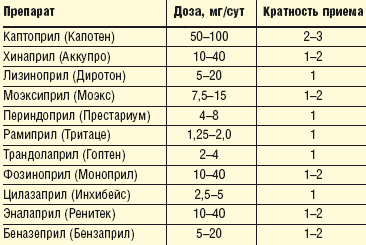
|
| Таблица 1. Ингибиторы АПФ, применяющиеся у больных ИБС с артериальной гипертензией |
Дозу ингибитора АПФ и кратность его приема в течение суток подбирают таким образом, чтобы обеспечить 24-часовой контроль за уровнем артериального давления (АД) и в то же время не допустить чрезмерного снижения АД при максимальном действии препарата. Для этого необходимо измерять АД на максимуме действия данного препарата и в конце междозового интервала (обычно через 24 ч после приема ингибитора АПФ длительного действия).
Имеются данные о дополнительных кардиопротекторных свойствах ингибиторов АПФ у группы больных ишемической болезнью сердца (ИБС) с артериальной гипертензией (АГ), которые нельзя объяснить только снижением АД. Было показано, что ингибиторы АПФ влияют на основные патологические процессы, лежащие в основе коронарной болезни сердца — вазоконстрикцию, структурные изменения в сосудистой стенке, ремоделирование левого желудочка (ЛЖ), формирование тромба. Протекторное влияние ингибиторов АПФ в отношении развития атеросклероза, по-видимому, обусловлено сложным механизмом их действия: снижением уровня ангиотензина II и повышением продукции оксида азота, а также улучшением функции эндотелия сосудов. Одним из механизмов антиишемического действия ингибиторов АПФ является и артериовенозная периферическая вазодилатация, устраняющая гемодинамическую перегрузку сердца (как заполнением, так и сопротивлением) и снижение давления в желудочках [6, 20]. Кроме того, препараты оказывают прямое положительное действие на коронарный кровоток, уменьшая вазопрессорные симпатико-адреналовые эффекты, потенцируя эффекты нитратов (часто назначаемые больным стенокардией) и устраняя толерантность к ним, а также оказывая непосредственное вазодилатирующее действие на коронарные сосуды.
Некоторые препараты ингибиторов АПФ (Моноприл) оказывают благоприятное влияние на суточный профиль АД, обеспечивая стабильный на протяжении суток уровень гемодинамики, снижение постнагрузки на ЛЖ. Возможно, именно эта особенность антигипертензивного эффекта и определяет способность моноприла избирательно устранять эпизоды ночной ишемии миокарда [16].
Антиишемический эффект ингибиторов АПФ был продемонстрирован в исследовании SOLVD [17] при применении эналаприла (снижение риска инфаркта миокарда составило 23%, p < 0,001). Эти результаты были повторены в других длительных клинических исследованиях с применением ингибиторов АПФ у пациентов со сниженной фракцией выброса ЛЖ или сердечной недостаточностью. Было показано, что ингибиторы АПФ снижают риск развития ишемических осложнений примерно на 20% у этой категории пациентов.
Препараты этого класса уменьшают риск ишемических осложнений, которые могут быть обусловлены вторичным присоединившимся тромбозом на фоне поврежденной атеросклеротической бляшки. Уменьшение смертности больных, перенесших инфаркт миокарда, при лечении ингибиторами АПФ привело в настоящее время к увеличению частоты назначения таким больным этих препаратов за счет меньшего применения β-адреноблокаторов, антагонистов кальция [18, 19, 20].
Результаты большого числа рандомизированных клинических исследований показали, что ингибиторы АПФ обладают способностью снижать частоту развития инфаркта миокарда и других ишемических «конечных точек» у больных с дисфункцией ЛЖ, независимо от перенесенного инфаркта миокарда, а также в острой фазе инфаркта миокарда.
В исследовании PROGRESS [21] (рандомизированное исследование ингибитора АПФ периндоприла для профилактики мозгового инсульта) изучалась возможность предотвращения повторного мозгового инсульта у 6105 пациентов (средний возраст 64 года, исходный уровень АД в среднем составил 147/86 мм рт. ст.) с преходящим нарушением мозгового кровообращения в анамнезе либо перенесшим микроинсульт в предшествующие 5 лет. В течение 4 лет наблюдения включенные в исследование пациенты получали периндоприл (Престариум в дозе 4 мг/сут) или плацебо. Общее число случаев инсульта, инфаркта миокарда и смерти от сердечно-сосудистых заболеваний (ССЗ) уменьшилось на 26% по сравнению с контрольной группой. При этом риск развития инфаркта миокарда уменьшился в среднем на 38%.
Таким образом, в последние годы показания к использованию ингибиторов АПФ существенно расширены. В частности, выявлены противоишемические свойства препаратов этой группы, накапливается опыт их применения для лечения стабильной стенокардии, при сопутствующей гипертрофии миокарда ЛЖ. Ингибиторы АПФ потенциально могут предупредить или даже вызвать частичное обратное развитие этих патологических изменений, например показана потенциальная способность ингибиторов АПФ замедлять прогрессирование атеросклероза. Препараты могут улучшать функциональное состояние эндотелия, что положительно влияет на течение заболевания не только при сопутствующей АГ и сердечной недостаточности. Имеются данные, что положительный вклад ингибиторов АПФ может распространяться и на группы больных ИБС без дисфункции ЛЖ, с высоким риском развития «коронарных событий». Кроме того, в ряде исследований продемонстрировано достоверное снижение заболеваемости ИБС и смертности у больных сахарным диабетом на фоне лечения ингибиторами АПФ. Предполагается, что влияние ингибиторов АПФ на «коронарные события» может быть связано с их ангиопротекторным и антипролиферативным эффектом, включающим регрессию и предотвращение атеросклероза. Ингибиторы АПФ улучшают эндотелиальную функцию в сосудистой стенке путем изменения концентраций ангиотензина II и брадикинина.
После инфаркта миокарда постепенно происходит ремоделирование сердца — изменение его размеров, формы и снижение насосной функции. Как правило, ремоделирование сердца — первый этап развития сердечной недостаточности и важный независимый фактор смертности. Ингибиторы АПФ, оказывая противодействие процессу ремоделирования ЛЖ, показаны при лечении больных ИБС в сочетании с АГ, сахарным диабетом, перенесших инфаркт миокарда или имеющих признаки сердечной недостаточности различной этиологии. На фоне приема ингибиторов АПФ снижается частота инсультов. В связи с этим следует стремиться применять данный класс препаратов у больных ИБС со стабильной стенокардией напряжения, в том числе при сохраненной функции ЛЖ. Обобщение результатов исследований, в ходе которых ингибиторы АПФ применялись у больных, перенесших инфаркт миокарда, выявило уменьшение риска смерти на 7%.
В 2003 г. были опубликованы результаты оценки эффективности применения периндоприла для вторичной профилактики ССЗ при стабильном течении ИБС (исследование EUROPA) [22]. Целью исследования была оценка влияния приема периндоприла на смертность от ССЗ, частоту развития инфаркта миокарда или остановки кровообращения у широкого круга больных со стабильным течением ИБС, но без сердечной недостаточности или выраженной АГ. В исследование были включены 13 655 больных с подтвержденной ИБС. После вводного периода 6110 больных получали на протяжении 4 лет периндоприл (Престариум) 8 мг/сут и 6108 больных — плацебо. Применение периндоприла по сравнению с плацебо статистически значимо снижало основной комбинированный показатель: смертности от ССЗ, частоты развития несмертельного инфаркта миокарда или остановки кровообращения с успешной реанимацией: 488 (8%) и 603 (10%) больных соответственно; р = 0,0003; снижение относительного риска составило 20% (95%-ный доверительный интервал — от 9 до 29%). Данный положительный эффект начинал проявляться через 1 год (снижение относительного риска на 10%, р = 0,35), а затем постоянно увеличивался на протяжении всего периода наблюдения (в среднем 4,2 года). Согласно результатам исследования EUROPA, терапия Престариумом позволяет предотвратить все неблагоприятные исходы у больных стабильной ИБС.
Всероссийским научным обществом кардиологов в 2004 г. была инициирована Национальная программа ПРЕМЬЕРА — ПРЕстариум у больных АГ и ИБС (или факторами риска) — безопасное достижение целевого уровня АД [23].
В программе приняли участие 199 врачей кардиологов из 14 городов Российской Федерации. Целью клинической части программы стало изучение эффективности и безопасности достижения целевого уровня АД с помощью Престариума в дозе 8 мг/сут у больных с АГ в сочетании с ИБС или факторами риска. Проведено открытое проспективное несравнительное исследование. Возраст больных — от 45 до 75 лет, систолическое АД = 140–179, диастолическое АД = 90–109 мм рт. ст. Результаты позволили сделать вывод о благоприятном влиянии Престариума не только на уровень АД с достижением целевых цифр у 86% из 1997 включенных больных с АГ в сочетании с ИБС или факторами риска, но и на клиническое течение заболевания на протяжении 6 мес. Эффект проявлялся в снижении частоты приступов стенокардии, уменьшении выраженности ишемических изменений миокарда по данным ЭКГ, снижении потребности в госпитализации и улучшении качества жизни больных.
При оценке фармакоэкономических показателей было показано, что ингибиторы АПФ являются также самым дешевым и доступным способом адекватного улучшения качества жизни больных с ССЗ.
После операций реваскуляризации миокарда (баллонная ангиопластика, коронарное стентирование или коронарное шунтирование) при выписке больного из стационара необходимо также назначать ингибиторы АПФ.
Таким образом, у больных ИБС с АГ во многих случаях необходимо назначение ингибиторов АПФ, снижающих частоту сердечно-сосудистых осложнений и увеличивающих продолжительность жизни больных при длительном применении.
Блокаторы (антагонисты) рецепторов ангиотензина II. К этой группе препаратов относятся: валсартан (Диован) (80–160 мг/сут), лозартан (Козаар) (25–100 мг/сут), ирбесартан (Апровель) (150–300 мг/сут), кандесартан (Атаканд) (8–16 мг/сут), эпросартан (Теветен) (400–600 мг/сут) и др. Препараты полностью блокируют эффекты ренин-ангиотензин-альдостероновой системы и имеют ряд общих характеристик с ингибиторами АПФ, поэтому применяются при непереносимости последних.
Существенный антигипертензивный эффект этих препаратов проявляется в пределах 2 нед, а максимальный эффект наблюдается через 4 нед от начала лечения и поддерживается в ходе длительной терапии. Лечение пациентов с АГ приводит к равномерному снижению АД на протяжении 24 ч без изменения частоты пульса. Препараты назначаются 1 раз в сутки. Было показано, что при длительном применении блокаторы рецепторов ангиотензина II вызывают обратное развитие гипертрофии ЛЖ у больных АГ. Влияние их на смертность и продолжительность жизни в настоящее время изучается в многочисленных исследованиях.
Гипертоническая болезнь и хроническая сердечная недостаточность (особенно с систолической дисфункцией ЛЖ) являются основными показаниями для применения блокаторов ангиотензированных рецепторов II.
Диуретики. Одной из основных групп в лечении АГ являются диуретики. По данным многочисленных исследований, они относятся к препаратам выбора при лечении больных пожилого возраста, с изолированной систолической гипертонией и сердечной недостаточностью. Наиболее часто назначают тиазидные и близкие к ним диуретики: гидрохлортиазид (Гипотиазид), индапамид (Арифон), клопамид (Бринальдикс), хлорталидон (Гигротон), поскольку они самые доступные и дешевые.
По данным эхокардиографии показано, что наряду со снижением АД при длительном приеме диуретиков происходит обратное развитие гипертрофии ЛЖ (в большей степени, чем при приеме ингибиторов АПФ), особенно у пациентов с повышенной массой миокарда ЛЖ.
Среди тиазидных диуретиков применяют гидрохлортиазид — 12,5–25 мг/сут, индапамид — 1,5–2,5 мг/сут, клопамид — 10–20 мг/сут, хлорталидон — 12,5–25 мг/сут. Из петлевых диуретиков назначают буметанид — 0,5–3,0 мг/сут, ксипамид — 10–20 мг/сут, фуросемид — 20–100 мг/сут. Препараты применяют 1 раз в сутки утром. Калийсберегающие диуретики: амилорид — 5–10 мг/сут, триамтерен — 25–100 мг/сут, спироналактон — 25–200 мг/сут назначают в 1–2 приема.
Больным АГ, перенесшим ранее инфаркт миокарда и имеющим нарушения ритма сердца, не рекомендуется назначение тиазидных диуретиков в виде монотерапии из-за опасности развития жизнеопасных аритмий (препараты снижают уровень калия и магния). Кроме того, диуретики могут увеличивать уровни холестерина и глюкозы крови, поэтому во многих случаях вместо них используются β-адреноблокаторы или ингибиторы АПФ.
У больных ИБС с АГ необходимо ограничить применение таких периферических вазодилататоров, как гидралазин и миноксидил, из-за побочных эффектов в виде тахикардии, головной боли, появлении или учащении стенокардии, задержки натрия и воды.
Комбинированная терапия. При длительном лечении больных ИБС с АГ следует стремиться к монотерапии (так как аддитивный эффект некоторых препаратов подтвержден не во всех исследованиях), но при этом на добрать лекарственный препарат с хорошей эффективностью, лучшей переносимостью, удобный для применения и не слишком дорогой для больного.
Однако множество исследований свидетельствует о необходимости использования у большинства больных ИБС со стабильной стенокардией II функционального класса и выше и АГ комбинированной терапии двумя, а то и тремя препаратами, что усложняет режим приема, увеличивает стоимость лечения и снижает приверженность пациентов к терапии. Причем подбор препарата осуществляется чаще на основе самооценки больного, либо динамики приступов стенокардии, частоты сердечных сокращений и уровня АД. Реже для этих целей используют нагрузочные пробы, суточное мониторирование АД и ЭКГ.
В этой связи интерес представляют комбинированные препараты, позволяющие повысить эффективность лечения и улучшить его переносимость [24]. К числу распространенных комбинаций препаратов для лечения АГ относятся: ингибитор АПФ + тиазидный диуретик (Капозид, Ко-ренитек, Энап-НЛ, Нолипрел) (возможна замена ингибитора АПФ на антагонист ангиотензиновых рецепторов — Гизаар); β-адреноблокатор + тиазидный диуретик (Тенорик, Зиак); антагонист кальция (дигидропиридины) + β-адреноблокатор (Логимакс, Теночек); антагонист кальция + ингибитор АПФ (Тарка, Лотрел) (возможна замена ингибитора АПФ на антагонист ангиотензиновых рецепторов); антагонист кальция + тиазидный диуретик.
Например, препарат Логимакс (метопролол 50 или 100 мг + + фелодипин 5 или 10 мг) применяется у больных АГ с ИБС, при тяжелой АГ, рефрактерной к монотерапии. Как видно, большинство комбинированных гипотензивных средств содержат лекарственные препараты, благоприятно влияющие и на течение ИБС.
Другие препараты. Кроме традиционных антиангинальных препаратов с гемодинамическим механизмом действия, при лечении больных стенокардией, рефрактерной к терапии, эффективны лекарственные средства, уменьшающие нарушения метаболизма миокарда во время ишемии. В комбинации с β-адреноблокаторами или антагонистами кальция триметазидин (Предуктал МВ) оказывает аддитивный антиангинальный эффект и хорошо переносится больными. Лечение препаратом может способствовать сохранению жизнеспособности миокарда (гибернирующий миокард) до проведения операции реваскуляризации миокарда (ангиопластика, коронарное стентирование или аортокоронарное шунтирование).
Эксперты ВОЗ, опираясь на результаты исследования по оптимальному контролю АГ, при отсутствии склонности к кровотечениям, рекомендуют добавлять к антигипертензивной терапии малые дозы ацетилсалициловой кислоты (АСК) (Аспирин 75–125 мг ежедневно), а при его непереносимости — альтернативную антиагрегантную терапию — дипиридамолом (Курантил), тиклопидином или клопидогрелом. Такое лечение должно проводиться у лиц при осложненной форме АГ и у пожилых пациентов для более эффективной профилактики осложнений.
Статины. Нежелательные гемодинамические и структурные изменения, сопровождающие гипертонию, действуют однонаправленно с повышенным уровнем липидов, особенно холестерина липопротеинов низкой плотности (ЛПНП), что приводит к очаговому отложению липидных частиц в стенке артерий и образованию в дальнейшем атеросклеротической бляшки. Поэтому включение в терапию больных АГ и ИБС гиполипидемических препаратов (статинов) с целевым снижением уровня общего холестерина менее 5,0 ммоль/л и холестерина ЛПНП менее 2,6 ммоль/л является необходимым. Обнаруженные у статинов противовоспалительные свойства и благоприятное их влияние на функцию эндотелия имеют большое значение в терапии рассматриваемой группы больных.
Результаты англо-скандинавского исследования по АГ ASCOT (Anglo-Scandinavian Cardio Outcomes Trial) [25] имеют важное практическое значение: число инфарктов миокарда и инсультов у больных АГ может быть существенно уменьшено при применении современной антигипертензивной терапии в сочетании со статинами (Липримар, 10 мг/сут), по сравнению с традиционной схемой лечения препаратами. Отмечено дополнительное снижение риска сердечно-сосудистых осложнений у пациентов c АГ, принимавших Липримар: уменьшение развития нефатального инфаркта миокарда и смертности от ИБС на 36%, снижение частоты инсульта — на 27%. Таким образом, сходство патогенеза АГ и ИБС является одним из условий единого подхода к лекарственной терапии [26, 27, 28, 29]. У пациентов с АГ и стабильными формами ИБС препаратами первого выбора являются β-адреноблокаторы. Могут также применяться антагонисты кальция длительного действия. Лечение АГ у больных с острым коронарным синдромом следует проводить β-адреноблокаторами и ингибиторами АПФ. Препараты других классов используются при недостаточном контроле АД. У пациентов с инфарктом миокарда в анамнезе предпочтительны ингибиторы АПФ, β-адреноблокаторы и антагонисты альдостерона (табл. 2).
Рекомендации по здоровому образу жизни (прекращение курения, снижение веса, уменьшение потребления алкоголя, ограничение потребления соли, повышение физической активности) необходимо соблюдать независимо от назначения того или иного препарата. Своевременное и адекватное лечение больных ИБС с АГ позволяет улучшить качество жизни и снизить риск не только мозговых, но и сердечных осложнений, а также смертность и инвалидизацию больных.
Практикующий врач нередко сталкивается с ситуацией, когда клинические проявления ИБС (стенокардия или инфаркт миокарда) возникают у больного с АГ. По некоторым данным, такое неблагоприятное сочетание встречается более чем у 50% больных АГ, причем с возрастом их частота существенно выше [18].
С одной стороны, АГ напрямую способствует прогрессированию атеросклеротического поражения коронарных сосудов, с другой — неблагоприятное влияние АГ опосредуется через развитие гипертрофии ЛЖ [2, 26]. Выбор правильной тактики ведения подобных больных имеет большое практическое значение.
Целью гипотензивной терапии является не только нормализация АД, но и профилактика сердечно-сосудистых заболеваний, в особенности предотвращение мозгового инсульта. Контроль АД при ИБС имеет большое значение, поскольку риск развития повторных «коронарных событий» зависит от величины АД. При стабильной стенокардии и у больных, перенесших инфаркт миокарда, препаратами выбора служат β-адреноблокаторы, доказавшие свою эффективность в плане улучшения их выживаемости. У больных стабильной стенокардией могут быть использованы пролонгированные антагонисты кальция дигидропиридинового ряда, препараты верапамила и дилтиазема. Лечение АГ у больных с острым коронарным синдромом следует проводить β-адреноблокаторами и ингибиторами АПФ. Результаты исследований с рамиприлом — НОРЕ (Неаrt Outcome Prevention Evaluation) [31] и с периндоприлом — EUROPA [22] служат основанием для профилактического назначения ингибиторов АПФ при стабильной ИБС.
Ингибитор АПФ Престариум считается препаратом выбора, так как обладает длительной гипотензивной эффективностью после однократного приема в сутки. Его рекомендуется назначать с профилактической целью пациентам со стабильной ИБС, с постинфарктным кардиосклерозом и после реваскуляризации миокарда независимо от сопутствующего сердечно-сосудистого риска. Препараты других классов используются при недостаточном контроле АД.
У пациентов с инфарктом миокарда в анамнезе предпочтительны ингибиторы АПФ, β-адреноблокаторы и антагонисты альдостерона.
При АГ в сочетании с ИБС следует избегать препаратов, вызывающих быстрое снижение АД, особенно если оно сопровождается рефлекторной тахикардией. Лечение больных АГ и ИБС — пожизненный процесс, поэтому дисциплинированность больного — основа достижения хороших результатов. Пациент должен осознавать, что риск поражения органов-мишеней сохраняется даже при отсутствии симптомов прогрессирования заболевания и при небольших цифрах АД. Залогом успешного лечения являются регулярные визиты к врачу, раннее лечение АГ [32] и тщательный подбор рассмотренных лекарственных препаратов. Своевременное и адекватное лечение АГ позволяет улучшить качество жизни и снизить риск не только мозговых, но и сердечных осложнений, а также смертность и инвалидизацию этой группы больных.
Литература
- Рекомендации Европейского общества гипертонии и Европейского общества кардиологии по ведению пациентов с артериальной гипертонией, 2003.
- Профилактика, диагностика и лечение артериальной гипертонии. Российские рекомендации (второй пересмотр). Комитет экспертов Всероссийского научного общества кардиологов. М., 2004. 19 с.
- Чазова И. Е., Ощепкова Е. В., Чихладзе Н. М. Профилактика, диагностика и лечение артериальной гипертонии: пособие для практикующих врачей. М., 2003.
- Yusuf S., Peto R., Lewis J. et al. Beta blockade during and after myocardial infarction: an overview of the randomized trials// Prog Cardiovasc Dis. 1985; 25: 335–371.
- Документ о соглашении экспертов по блокаторам β-адренергических рецепторов. Рабочая группа Европейского общества кардиологов по бета-блокаторам// Кардиоваскулярная терапия и профилактика. 2005. № 1. С. 99–124.
- Guidelines on the management of stable angina pectoris — executive summary. The Task Force on the Management of stable angina pectoris of the European Society of Cardiology (Fox K. et al.)// Eur Heart J. 2006; 27: 1341–1381.
- Lindholm L. H., Carlberg B., Samuelsson O. Should beta blockers remain first choice in the treatment of primary hypertension? A meta-analysis// Lancet. 2005; 366: 1545–1553.
- Pepine C., Handberg E. M., Cooper-deHoff R. M. et al. A calcium antagonist vs non-calcium antagonist hypertension treatment strategy for patients with coronary artery disease. The International Verapamil-Trandolapril Study (INVEST): a randomized controlled trial// JAMA. 2003; 290: 2805–2816.
- Staessen J. A., Fagard R., Thijs L. et al. Systolic Hypertension in Europe (Syst-Eur) Trial investigators. Randomised double-blind comparison of placebo and active treatment for older patients with isolated systolic hypertension// Lancet. 1997; 350: 757–764.
- Карпов Ю. А. Применение антагонистов кальция у больных артериальной гипертонией и ишемической болезнью сердца: современное состояние вопроса// Кардиология. 2000. № 10. С. 52–55.
- Белоусов Ю. Б., Леонова М. В. Антагонисты кальция пролонгированного действия и сердечно-сосудистая заболеваемость: новые данные доказательной медицины// Кардиология. 2001. № 4. С. 87–93.
- Pitt B., Byington R. P., Furberg C. D. et al. Effect of amlodipine on progression of atherosclerosis and occurence of clinical events// Circulation. 2000; 102: 1503–1510.
- Nissen S. E., Tuzcu E. M., Libby P. et al. Effect of antihypertensive agents on cardiovascular events in patients with coronary disease and normal blood pressure: the CAMELOT study: a randomized controlled trial// JAMA. 2004; 292: 2217–2225.
- Кобалава Ж. Д., Котовская Ю. В. Антигипертензивная терапия и ишемическая болезнь сердца: клиническое и практическое значение исследования CAMELOT// Сердце. 2005. Т. 4. № 5. С. 287–293.
- Кобалава Ж. Д., Моисеев В. С. Новое в последних международных рекомендациях по артериальной гипертонии// Клиническая фармакология и терапия. 2004. № 13 (3). С. 10–18.
- Смирнов А. А., Надеева О. И., Уваров А. В, Ужегов К. С. Применение фозиноприла при лечении рефрактерной стенокардии у лиц пожилого возраста// Клин. Медицина. 1999. № 10. С. 35–38.
- The SOLVD Investigations. Effect of enalapril on survival in patients with reduced left ventricular ejection fraction and congestive cardiac failure. N Enl J Med. 1991; 325: 293–302.
- Шальнова С. А., Деев А. Д., Вихирева О. В. и др. Распространенность артериальной гипертонии в России. Информированность, лечение, контроль// Профилактика заболеваний и укрепление здоровья. 2001. № 2. С. 3–7.
- Waeber B. Treatment strategy to control blood pressure optimally in hypertensive patients// Blood Pressure. 2001; 10: 62–73.
- Седьмой доклад Объединенного национального комитета США по профилактике, диагностике, оценке и лечению артериальной гипертонии, 2003.
- PROGRESS Collaborative Group. Randomised trial of perindopril-based blood-pressure-lowering regimen among 6105 individuals with previous stroke and transient ischaemic attack// Lancet. 2001; 358: 1033–1041.
- The EURopean trial On reduction of cardiac events with Perindopril in stable coronary Artery disease investigators. Efficacy of perindopril in reduction of cardiovascular events among patients with stable coronary artery disease: randomized, double-blind, placebo-controlled, multicentre trial (the EUROPA study)// Lancet. 2003; 362: 782–788.
- Карпов Ю. А., Шальнова С. А. Деев А. Д. Результаты клинического этапа национальной программы ПРЕМЬЕРА// Прогресс в кардиологии. 2006. № 2. С. 1–4.
- Комбинированная терапия больных артериальной гипертонией: методическое письмо/ И. Е. Чазова, С. А. Бойцов, О. Д. Остроумова. М., 2004. 48 с.
- Sever P., Dahler B., Poulter N. et al. for the ASCOT Investigations// Lancet. 2003; 361: 1149-1158.
- Маколкин В. И. Сходство патогенеза артериальной гипертензии и ишемической болезни сердца — одно из условий единого подхода к терапии// Артериальная гипертензия. 2005. Т. 11. № 2. С. 17–21.
- Чазов Е. И. Проблема лечения больных ишемической болезнью сердца// Терапевтический архив. 2000. № 9. С. 5–9.
- Лупанов В. П. Лечение артериальной гипертонии у больных ишемической болезнью сердца// Русский медицинский журнал. 2002. № 1. С. 26–32.
- Сорокин Е. В. Современные подходы к лечению артериальной гипертонии и ишемической болезни сердца// Кардиология. 2006. № 4. С. 81–84.
- Арабидзе Г. Г., Белоусов Ю. Б., Карпов Ю. А. Артериальная гипертония: справочное руководство по диагностике и лечению. М., 1999. 139 с.
- Yusuf S., Sleight P., Pogue J. et al. Effects of an angiotensin-converting-enzyme inhibitor, ramipril, on cardiovascular events in high-risk patients. The Неаrt Outcomes Prevention Evaluation Study Investigators// N Engl J Med. 2000; 342; 145–153.
- Holzgreve H. Moving toward earlier medical intention in hypertension// Mediographia. 2005; Vol. 27; 2: 127–132.
В. П. Лупанов, доктор медицинских наук, профессор
НИИ клинической кардиологии им. А. Л. Мясникова, Москва
Врезки:
