Аллергические заболевания у детей и профилактические прививки
24.11.2005
По данным эпидемиологических обследований, аллергическими реакциями и заболеваниями страдает до 25% детского населения (И. И. Балаболкин, 2003). В связи с неблагополучной эпидемиологической ситуацией по инфекционным заболеваниям в нашей стране особую актуальность приобретает проблема полного охвата профилактическими прививками этого контингента детей. Между тем до недавнего времени значительной части детей с аллергической патологией врачи необоснованно давали отводы от прививок из-за боязни обострения аллергического процесса и возникновения тяжелых аллергических реакций.
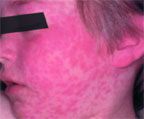
Атопические болезни (бронхиальная астма, атопический дерматит, аллергический ринит) имеют IgЕ-опосредуемый механизм развития, связанный преимущественно с сенсибилизацией организма к различным аллергенам экзогенного происхождения (пищевым, лекарственным, аллергенам Dermatophagoides pteronyssinmus, Dermatophagoides farinae, пыльцевым, эпидермальным, грибковым).
Атопические заболевания у детей имеют рецидивирующее течение, причем для многих из этих заболеваний характерны продолжительные обострения. Помимо аллергенного воздействия, пусковым фактором в развитии обострений аллергии могут стать и неспецифические стимулы: бактериальная и вирусная инфекция, психоэмоциональное перенапряжение, воздействие химических соединений.
Усугубление аллергических проявлений может быть следствием присутствия химических добавок в пищевых продуктах и попадания химических поллютантов в организм ингаляционным путем либо на кожу. Воздействие указанных факторов чаще всего реализуется посредством неспецифической либерации медиаторов аллергического воспаления.
Бактериальные и вирусные антигены способны индуцировать синтез специфических IgE и соответственно быть причиной развития сенсибилизации к ним. Известно также, что бактерии и вирусы могут вызывать неспецифическим путем высвобождение гистамина. Присоединение острых респираторных заболеваний инфекционного происхождения нередко приводит к обострению бронхиальной астмы. В связи с этим у детей с аллергическими заболеваниями существует определенный риск возникновения обострений при проведении профилактических прививок. Из зарегистрированных с 1990 по 1997 г. в Государственном НИИ стандартизации и контроля медицинских биологических препаратов им. Л. А. Тарасевича 523 случаев поствакцинальных осложнений у 83 пациентов осложнения носили аллергический характер, у 17 были вызваны введением АКДС-вакцины, у 12 — введением АДС-анатоксина, в 8 случаях — коревой вакцины, в 5 — полиомиелитной вакцины, в 3 — паротитной вакцины, в 5 — антирабической вакцины и в 31 — прочих вакцин (Н. В. Медуницин, 1999). Используемые при проведении профилактических прививок вакцины сравнительно редко являются непосредственной причиной развития бронхиальной астмы и ее обострения. В результате проведенного нами обследования 890 детей, больных бронхиальной астмой, только у 2,5% из них выявлена связь возникновения болезни или ее обострения с введением вакцин. Непосредственной причиной возникновения приступа бронхиальной астмы у таких детей было введение вакцины АКДС, в единичных случаях — вакцины против гриппа, кори, полиомиелита, столбнячный анатоксин, БЦЖ.
Профилактические прививки детям, страдающим аллергическими заболеваниями, делают в период ремиссии аллергического процесса. У пациентов с частыми обострениями болезни их следует проводить на фоне превентивной противоаллергической медикаментозной терапии. Детям с бронхиальной астмой вакцинацию АКДС-М и АДС-М осуществляют в межприступном периоде; характер проводимого при этом превентивного лечения определяется тяжестью заболевания. При легком течении бронхиальной астмы за 2 дня до вакцинации, а также в течение 7–10 дней после нее назначают антигистаминные препараты и эуфиллин внутрь. У больных со среднетяжелым течением бронхиальной астмы превентивная терапия включает назначение интала в виде ингаляций или задитена внутрь. Противорецидивное лечение инталом начинают за 1–2 нед до вакцинации и осуществляют не менее 1 мес после нее, терапию задитеном — за 1 мес до и в течение 1 мес после вакцинации. Задитен предпочтительно назначать детям раннего возраста, страдающим дермореспираторным синдромом.
У пациентов с тяжелым течением бронхиальной астмы профилактические прививки могут быть проведены на фоне противорецидивного лечения лекарственными формами теофиллина длительного действия, инталом и ингаляционными глюкокортикостероидами (бекотид, будесонид, фликсотид). Возможно проведение вакцинации АКДС-М и АДС-М детям с тяжелой астмой на фоне лечения серетидом или симбикортом.
Превентивная терапия с использованием антигистаминных препаратов, бронхоспазмолитиков и проведением базисной противовоспалительной терапии наиболее показана детям, в анамнезе у которых имеются указания на развитие системных аллергических реакций (анафилактический шок, аллергический отек гортани, отек Квинке, генерализованная крапивница). Таким пациентам вместо АКДС-вакцины следует вводить АДС-анатоксин или АДС-М; при этом повторную дозу анатоксина целесообразно вводить в условиях стационара с назначением за 2–3 дня до прививки антигистаминных препаратов на фоне базисной противовоспалительной терапии; за 2 ч до введения вакцины парентерально вводят глюкокортикостероиды, а иногда и адреналин (за 10–15 мин до проведения прививки). Указанный комплекс профилактических терапевтических мероприятий необходимо применять при введении АДС-М детям, у которых имело место развитие выраженных системных аллергических реакций на АКДС-вакцины или АДС-анатоксин.
Детям, больным атопическим дерматитом, для превентивной терапии рекомендуются антигистаминные препараты старого (тавегил, супрастин, диазолин, фенкарол, перитол) и нового поколения, не обладающие выраженным седативным действием (зиртек, кларитин, телфаст, эриус, кестин). Лечение антигистаминными препаратами проводится в сочетании с назначением элиминационной диеты. При таком подходе к проведению специфической иммунопрофилактики против дифтерии, столбняка и коклюша чаще всего отмечается гладкое течение поствакцинального периода и не наблюдается обострений атопического дерматита и бронхиальной астмы.
Лишь в единичных случаях у детей, страдающих атопическим дерматитом, привитых АКДС-М и АДС-М, при наличии остаточных проявлений аллергического воспаления кожи, регистрируются легкие или умеренно выраженные обострения атопического дерматита.
У детей с сочетанными проявлениями атопического дерматита и бронхиальной астмы, привитых в период ремиссии болезни на фоне превентивной противоаллергической терапии, в поствакцинальном периоде обычно не отмечается обострения кожной и респираторной аллергии.
В ходе исследования вентиляционной функции легких у больных бронхиальной астмой и дерматореспираторным синдромом после вакцинации АКДС-М и АДС-М не было выявлено признаков увеличения нарушений бронхиальной проходимости.
Проведение вакцинации против дифтерии, столбняка и коклюша у страдающих поллинозами детей, для которых, помимо аллергического ринита, аллергического конъюнктивита, бронхиальной астмы, характерно обострение атопического дерматита при контакте с причинно-значимыми пыльцевыми аллергенами, в период отсутствия цветения причинно-значимых растений, не ведет обычно к возникновению обострений аллергического процесса.
У некоторых детей с аллергическими заболеваниями, привитых АКДС-М и АДС-М, в поствакцинальном периоде отмечаются слабо выраженные, непродолжительные аллергические реакции в виде сыпи; общие легкие или умеренно выраженные непродолжительные реакции, возможно также возникновение инфильтратов мягких тканей на месте введения вакцины.
Образующиеся в результате вакцинации АКДС-М и АДС-М титры защитных антител у детей с аллергической патологией ничем не отличаются от таковых у здоровых детей. Не отмечено также смягчающего влияния вакцинопрофилактики на уровень сенсибилизации к причинно-значимым аллергенам.
В связи с негативным влиянием коклюшного компонента вакцины на состояние нервной системы, детям с отягощенным неврологическим анамнезом, у которых наблюдались ранее признаки неврологического заболевания, вакцинацию целесообразно проводить АДС-М-анатоксином в период ремиссии аллергического процесса при наличии полной компенсации неврологических синдромов и нормального функционирования мозга — по данным электроэнцефалографии. Иммунизацию АКДС-М-вакциной у таких пациентов целесообразно проводить только в случае контакта с больными дифтерией и коклюшем. Вакцинация осуществляется в специализированных отделениях иммунопрофилактики и центрах вакцинопрофилактики после предварительного осмотра ребенка психоневрологом. Сравнительный анализ течения поствакцинального периода показал, что реактогенность бесклеточной коклюшной вакцины во много раз ниже, чем у вакцины с цельноклеточным коклюшным компонентом (K. Stehr et al., 1998). Протективная эффективность вакцинации против дифтерии, столбняка, коклюша вакциной инфанрикс, содержащей дифтерийный, столбнячный анатоксин, бесклеточную коклюшную вакцину, составила 88% (L. Gustaffson et al., 1996).
Вакцинация против полиомиелита и гриппа, паротита, краснухи, гепатита А и В сравнительно редко вызывает аллергические реакции или обострение аллергических заболеваний. При непродолжительной ремиссии атопического дерматита и выявлении подострых или остаточных проявлений атопического дерматита ее целесообразно проводить на фоне лечения антигистаминными препаратами и наружной противовоспалительной терапии. У детей с бронхиальной астмой вакцинация против полиомиелита, гриппа, краснухи, паротита, гепатита А и В может осуществляться на фоне базисной противовоспалительной терапии.
Эффективным методом профилактики кори служит вакцинация, позволяющая в 95% случаев добиться выработки стойкого специфического иммунитета. У детей, страдающих атопическим дерматитом, иммунизацию живой коревой вакциной проводят индивидуально, в период ремиссии аллергического процесса на фоне лечения антигистаминными препаратами, а у больных с дерматореспираторным синдромом — на фоне приема бронхоспазмолитиков и терапии инталом, тогда как у пациентов с бронхиальной астмой, при наличии частых и тяжелых обострений бронхиальной астмы — на фоне ингаляционных глюкокортикостероидов. Осуществляют вакцинацию против кори обычно в теплое время года, когда снижается заболеваемость острыми респираторными инфекциями. Вакцинацию против кори у детей, больных поллинозом, можно проводить только вне сезона цветения причинно-значимых растений. У отдельных пациентов, страдающих аллергическими заболеваниями, после введения живой коревой вакцины в поствакцинальном периоде наблюдаются общие, чаще всего легкие реакции в виде повышения температуры. В единичных случаях в первую неделю после вакцинации у детей с аллергическими заболеваниями, обусловленными поливалентной сенсибилизацией, отмечаются легкие аллергические реакции. У больных с дерматореспираторным синдромом вакцинация против кори обычно не вызывает обострений бронхиальной астмы.
Наличие в анамнезе у детей с аллергическими заболеваниями указаний на системные аллергические реакции на антибиотики, содержащиеся в вакцинах, и на антигены субстрата культивирования является противопоказанием для профилактической иммунизации коревой и паротитной вакцинами. Выявление у больных выраженной аллергии к белкам куриного яйца является сигналом для отвода их от прививок гриппозными вакцинами, приготовленными на курином субстрате.
У детей, страдающих аллергической патологией, для ревакцинации против туберкулеза применяют БЦЖ-М-вакцину. Противотуберкулезная ревакцинация, проведенная в период стойкой ремиссии аллергического процесса, редко приводит к обострению атопических заболеваний. Вакцина БЦЖ-М, помимо специфического защитного, оказывает выраженное иммуномоделирующее воздействие, что, в свою очередь, способствует уменьшению частоты случаев развития интеркуррентных ОРВИ и связанных с ними обострений бронхиальной астмы.
Появление у отдельных детей, страдающих аллергическими заболеваниями, побочных реакций и осложнений в виде аллергических сыпей и общих реакций, связанных с повышением температуры, приводит к тому, что некоторые родители отказываются от последующей иммунизации. Обусловленное этим снижение уровня охвата профилактическими прививками указанного контингента детей в значительной мере является следствием малой осведомленности родителей и медицинских работников в вопросах вакцинопрофилактики, недостаточности знаний врачей в отношении тактики иммунизации детей, для которых характерно «негладкое» течение поствакцинального периода.
Возникающие в единичных случаях в поствакцинальном периоде аллергические реакции, возможно, связаны с экспозицией к экзогенным аллергенам, и в частности к пищевым аллергенам. Индивидуальный подход к вакцинопрофилактике у детей, имевших в анамнезе осложнения, возникшие в результате введения вакцинных препаратов, осуществление иммунизации в период устойчивой ремиссии заболевания на фоне превентивной противоаллергической терапии позволяет уменьшить частоту и выраженность побочных реакций в поствакцинальном периоде.
Фактором высокого риска возникновения тяжелых проявлений аллергии на вакцинные препараты считается развитие в поствакцинальном периоде системных аллергических реакций в виде генерализованной крапивницы, отеков Квинке, анафилактического шока. Дети, у которых возник анафилактический шок на введение вакцины, подлежат отводу от последующей иммунизации данным препаратом. Вопрос о продолжении иммунизации детей, имеющих в поствакцинальном периоде системные проявления аллергии в виде крапивницы и аллергических отеков, решается в каждом конкретном случае индивидуально, после консультации аллерголога. По эпидемиологическим показаниям такие дети могут быть ревакцинированы в период ремиссии аллергического заболевания на фоне превентивной противоаллергической терапии, включающей парентеральное введение антигистаминных препаратов, глюкокортикостероидов, адреналина непосредственно перед введением вакцины.
Индивидуальный подход к иммунизации, проведение ее в период ремиссии аллергического процесса на фоне соблюдения гипоаллергенного режима и при условии назначения превентивной противоаллергической фармакотерапии — все это способствует более полному охвату профилактическими прививками контингента детей, страдающих этим заболеванием, а также позволяет добиться более гладкого течения поствакцинального периода.
Вводимые в организм вакцины, помимо специфического иммунного ответа, вызывают неспецифические сдвиги, характеризующиеся изменением иммунологической реактивности. Выраженность иммунного ответа на антигены вакцины зависит от используемого вакцинного препарата, дозы и кратности его введения, общего состояния организма и исходного функционального состояния иммунной системы прививаемого ребенка.
В процессе вакцинации против дифтерии и столбняка у детей, страдающих атопическим дерматитом, выявляется ряд изменений в гуморальном иммунитете (М. П. Костинов и др., 2002). У больных атопическим дерматитом детей в возрастной группе от 2,5 до 6 лет через 7–10 дней после введения одной дозы анатоксина АДС-М отмечается снижение исходно повышенного уровня общего IgE в сыворотке крови, концентрация IgМ остается повышенной, содержание IgG и IgА в этом периоде не претерпевает существенных изменений, оставаясь в границах нормы. Через 1,5–2 мес после проведения вакцинации наблюдается нормализация уровня IgE и IgM в сыворотке крови. В возрастной группе детей от 6 до 12 лет, страдающих атопическим дерматитом, в поствакцинальном периоде выявляется умеренное снижение исходно повышенного содержания общего IgE в крови через 1,5–2 мес после введения анатоксина АДС-М. Уровень IgG у привитых детей остается столь же повышенным, как до вакцинации. Через 1,5–2 мес после вакцинации АДС-М регистрируется повышение содержания IgМ, тогда как до вакцинации уровень его в сыворотке крови был в пределах нормы. Концентрация IgA в крови до вакцинации и после нее остается в границах нормы.
Через 1,5–2 мес после вакцинации противодифтерийные антитела в низких титрах выявляются у 11,5 %, а противостолбнячные антитела в низких и средних титрах — у 90,9% привитых АДС-М детей с атопическим дерматитом.
После второй вакцинации анатоксином АДС-М у больных атопическим дерматитом детей уровень IgE, IgG и IgM не претерпевает существенных изменений, оставаясь в границах нормы; противодифтерийные антитела регистрируются в низких и высоких титрах, выявляется более высокий титр противостолбнячных антител.
Ревакцинация у детей с атопическим дерматитом анатоксином АДС-М не оказывает существенного влияния на уровень IgG, IgA и IgM; через 7–10 дней после ревакцинации уровень общего IgE повышается с последующим возвращением его к исходному уровню через 1,5–2 мес. После ревакцинации противодифтерийные и противостолбнячные антитела обнаруживаются у всех больных в защитных титрах.
Благоприятное течение поствакцинального периода отмечается у детей, получавших по поводу бронхиальной астмы патогенетическую терапию. Установлено, что противодифтерийные и противостолбнячные антитела после второй вакцинации, а также после ревакцинации АДС-М продуцируются у всех детей в защитных титрах, независимо от тяжести бронхиальной астмы. Первая и вторая вакцинация у детей с аллергическими заболеваниями, в том числе бронхиальной астмой, не вызывают усиления IgЕ-ответа в поствакцинальном периоде (М. П. Костинов и др., 1993). Ревакцинирующая доза этого препарата может вызвать повышение уровня общего IgE, особенно у детей с непродолжительной ремиссией болезни; в таких случаях обнаруживаются и специфические IgE-антитела к антигенам вакцины. Введение коклюшной вакцины детям с аллергическими заболеваниями с неотягощенным неврологическим анамнезом на фоне антимедиаторной терапии не вызывает продукции специфических IgE к антигенам вакцины. Выявляемое у больных бронхиальной астмой повышение концентрации общего IgE в сыворотке крови является кратковременным, после завершения иммунизации его уровень нормализуется.
Существенные изменения в гуморальном иммунитете обнаруживаются у детей с атопическим дерматитом при коревом вакцинальном процессе. Титры противокоревых антител, выявляемых у них через 1,5–2 мес после вакцинации, оказываются ниже, чем у здоровых детей.
У детей с атопическим дерматитом, имеющих в поствакцинальном периоде общие (повышение температуры тела до 38,6°С) или аллергические (возникновение зудящей полиморфной сыпи на коже) реакции, через 7–10 дней после вакцинации регистрируется рост концентрации общего IgE.
В последующем через 1,5–2 мес наблюдается снижение ее до исходно повышенных уровней. У детей с неосложненным течением вакцинального периода нарастание уровня общего IgE не отмечается.
В поствакцинальном периоде не выявляется также каких-либо фазных изменений концентрации IgM, IgG и IgA в сыворотке крови. Интенсивность продукции противокоревых антител зависит от продолжительности ремиссии атопического дерматита: титр этих антител оказывается тем выше, чем длительнее ремиссия заболевания. Вакцинация против кори в период длительной ремиссии болезни на фоне небольшого повышения уровня общего IgE и нормального содержания уровней IgM, IgG и IgA в сыворотке крови способствует активному формированию специфического иммунитета и снижению риска возникновения обострения атопического дерматита.
У детей, не имеющих проявлений пищевой аллергии, после введения живой коревой вакцины обычно не наблюдается обострения бронхиальной астмы. В тех случаях, когда течение бронхиальной астмы сопровождается проявлениями атопического дерматита, в поствакцинальном периоде может отмечаться обострение воспалительного процесса на коже. У отдельных больных бронхиальной астмой после введения живой коревой вакцины в первые дни отмечается возникновение общих, преимущественно легких, реакций.
В поствакцинальном периоде у детей с бронхиальной астмой, привитых живой коревой вакциной, обнаруживается повышение продукции общего IgE по сравнению с исходным уровнем, сохраняющееся на протяжении 1,5–2 мес. Вакцинацию против кори детям, больным бронхиальной астмой, рекомендуется проводить в теплое время года.
Нарастание уровня общего IgE в поствакцинальном периоде при возникновении общих и аллергических реакций у детей с атопическим дерматитом свидетельствует о возможности неспецифического аллергического воздействия коревой вакцины на организм детей, страдающих этим заболеванием.
Таким образом, вакцинация детей с аллергическими заболеваниями на фоне превентивной фармакотерапии способствует формированию должного специфического иммунитета, при проведении ее в период ремиссии аллергического процесса в большинстве случаев отмечается гладкое течение поствакцинального периода. Широкий охват профилактическими прививками детей с аллергической патологией способствует снижению инфекционной заболеваемости.
Литература
- Балаболкин И. И. Бронхиальная астма у детей. М.: Медицина, 2003. 319 с.
- Медуницин Н. В. Вакцинология. М.: Триада-Х, 1999. 272 с.
- Костинов М. П., Гервазиева В. Б., Балаболкин И. И. и др. Вакцинопрофилактика дифтерии и столбняка у детей, страдающих бронхиальной астмой и астматическим бронхитом // Журнал микробиологии. 1993. № 3. С. 76–80.
- Костинов М. П. Основы вакцинопрофилактики у детей с хронической патологией. М.: Медицина для всех, 2002. 319 с.
- Stehr K., Cherry J. D., Heininger U. еt al. A comparative efficacy trial in Germany in infants who received either the Lederle (Takeda acellular pertussis component DTP (DtaP) vaccine, the Lederle whole-cell component DTP vaccine, or DT vaccine. Pediatrics. 1998; 101: 1–11.
- Gustaffson L., Hallander H. O., Olin P. еt al. A controlled trial of two component acellular, a five-component acellular, and whole-cell vaccine. New Engl. J. Med. 1996; 334: 349–355.
И. И. Балаболкин, доктор медицинских наук, профессор, член-корреспондент РАМН
М. В. Сюракшина
НЦЗД РАМН, Москва
